Fiebre hemorrágica argentina
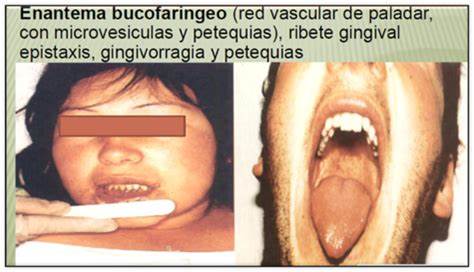
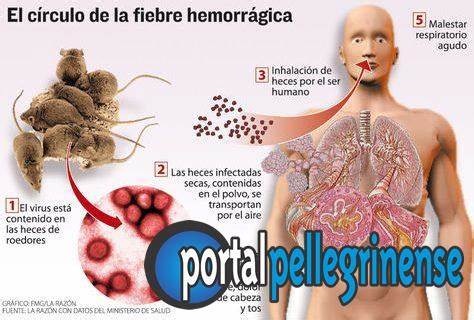
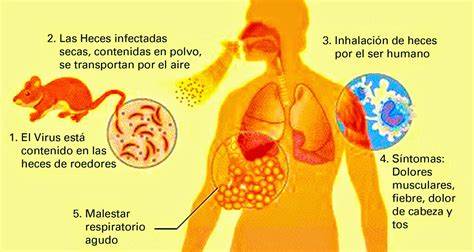
La fiebre hemorrágica argentina (FHA), también denominada mal de los rastrojos o mal de Junín, es una enfermedad viral zoonótica, que produce una fiebre hemorrágica viral, endémica en Argentina. Es causada por el virus Junín, transmitido por medio de una especie de roedor, la laucha del maíz o ratón maicero (Calomys musculinus), que es su vector natural.
Los síntomas se intensifican menos de una semana después de la infección, forzando al infectado a acostarse, produciéndose cada vez más fuertes síntomas de alteraciones vasculares, renales, hematológicas y neurológicas. Este estado no dura más de veinte días.
Si no se lo trata, la mortalidad de la FHA alcanza el 30 %.Gracias a las investigaciones del dr. Julio Maiztegui, la mortalidad se reduce al 3% si esos pacientes eran tratados con plasma de personas ya enfermas antes del octavo día de haber contraído el mal.
La enfermedad fue descripta a mediados de la década de 1950 por el médico argentino Rodolfo Arribalzaga en los partidos de Junín, y de Chacabuco. Observó un síndrome característico en los trabajadores rurales que, creyó, se trataba de una nueva enfermedad.
Se halló que el agente causante era transmitido por roedores. Fue aislado por virólogos argentinos del ámbito académico y de la salud pública y nombrado «virus Junín» al ser identificado en 1958. Hallazgos posteriores lo ubicaron dentro de la familia Arenaviridae, siendo el primer integrante de la misma. Foco viral: localidad de O'Higgins, partido de Chacabuco, en el noroeste de la provincia de Buenos Aires. El agente etiológico, el Virus Junín, fue descubierto por el Dr. Armando S. Parodi, en 1958, trabajando en la Cátedra de Microbiología De la Facultad de Medicina de B.A. Publicado en Día Med. 30: 2300, 1958 y Public Health Report 74:1011, 1959.
En 1961, mediante un decreto, fue reconocida como enfermedad profesional de los trabajadores agropecuarios.
En los años iniciales, se registraban alrededor de mil casos al año. Estudios realizados demostraron la eficacia del tratamiento cuando se administraba plasma obtenido de convalecientes, con anticuerpos contra el virus. Sin embargo esta estrategia tenía varios inconvenientes y la mortalidad era sustancial.
Se comienza a usar en Junín en 1958 el grupo de Junín demostró que la efectividad del tratamiento con plasma de convaleciente se basa en su aplicación en los primeros estadios de la enfermedad, para ello el médico disponía de los datos clínicos y de laboratorio ya establecidos. El laboratorio aporta el descubrimiento en orina, de unas células patognomónicas que realiza el Dr. Héctor A. Milani y que llevan su nombre. Además con un método desarrollado con anterioridad por el mismo autor, establece las curvas de descenso de plaquetas y leucocitos. Fueron las evidencias clínicas y el apoyo del laboratorio la base del diagnóstico precoz, herramienta determinante que tuvo el médico para aplicar con éxito el tratamiento con plasma de convaleciente, dado que se demostró que pasado el período inicial la efectividad del mismo decrece rápidamente. Aplicado así el plasma la mortalidad pasó en los años siguientes a 1958 del 50 % al 3%, dando así una prueba irrefutable del éxito obtenido. La identificación del virus se realizaba en Facultad de Medicina de UBA, y los anticuerpos se titulaban por fijación de complemento, por los trabajos pioneros con el plasma de convaleciente la Academia Nacional de Medicina premia los autores en 1972.
En 1964 se creó la «Comisión Nacional Coordinadora para el estudio y la lucha contra la fiebre hemorrágica argentina» conformada por representantes de la salud pública del estado nacional, de las provincias afectadas, universidades y otros institutos. Ese momento coincidió con el retorno al país del doctor Julio Maiztegui, nacido en Bahía Blanca en 1931, que se había formado en la UBA con un master en salud pública en Harvard. Maiztegui se incorporó al Centro de Educación Médica e Investigaciones Clínicas (CEMIC) “Norberto Quirno”, donde tomó contacto con las investigaciones en FHA. Y luego, con el apoyo de la Fundación Emilio Ocampo (nombre del joven que fue una de las primeras víctimas fatales), se mudó a Pergamino para realizar estudios en el lugar de los hechos, imitando la acción del dr Mazza con el mal de Chagas.
En 1965 se estableció un centro en Pergamino con la finalidad de diagnosticar y asistir a quienes padecían la enfermedad, quedando el diagnóstico de certeza a cargo del Instituto Malbrán. Fue durante esta etapa que se demostró la eficacia del plasma inmune. Fue allí también donde surge el primer paciente diagnosticado con mal de los rastrojos, que logra salvar su vida en dicha institución. Se trata de José Illoa oriundo de la localidad de «El Arbolito», partido de Colón, Provincia de Buenos Aires.
En 1976 se desarrolló en Buenos Aires el primer «Seminario Internacional en Fiebres Hemorrágicas Virales». En 1977 expertos coincidieron en asignar un carácter prioritario al desarrollo de una vacuna contra la FHA. En 1979 el Gobierno de la Argentina y el Programa de las Naciones Unidas para el Desarrollo (PNUD) suscribieron un convenio para el desarrollo de la vacuna.
En 1978 se crea el «Instituto Nacional de Estudios sobre Virosis Hemorrágicas» (actualmente Instituto Nacional de Enfermedades Virales Humanas "Dr. Julio I. Maiztegui"), con sede en Pergamino. Tuvo la misión de organizar el «Programa Nacional de Lucha contra la fiebre hemorrágica argentina». Inicialmente participaron en el mismo las provincias de Buenos Aires, Santa Fe y La Pampa en convenio con el Ministerio de Salud de la Nación. La provincia de Córdoba se incorporaría en 1982.
En septiembre del mismo año, una misión preparatoria para el proyecto de desarrollo de una vacuna de la OPS y el Programa de las Naciones Unidas para el Desarrollo visitó instituciones relacionadas con la problemática. Concluyeron que el desarrollo de la vacuna debía ejecutarse en el INEVH.
Se firmó el proyecto «Desarrollo de una vacuna contra la Fiebre Hemorrágica Argentina», involucrando al gobierno de Argentina, al PNUD, a la OPS y al United States Army Medical Research Institute of Infectious Diseases (USAMRIID). Su ejecución se iniciaría en 1979. El acuerdo estipulaba que la investigación de la vacuna sería llevada a cabo por un científico argentino en los laboratorios del USAMRIID. Superados los controles iniciales de potencia e inocuidad, sería producida en Argentina por el INEVH y ensayada progresivamente en humanos.
Se postularon varias hipótesis sobre la causa de la emergencia de la enfermedad pero ninguna pudo ser demostrada. Para el año 1988 centenares de casos ocurrían anualmente y no había entonces perspectivas de poder controlar la situación.
Ambos países trabajaron en conjunto para el desarrollo de una vacuna. Para 1993 Estados Unidos había desarrollado una vacuna candidata que fue probada en Argentina en un ensayo cuyos resultados se conocieron en 1998 proveyendo una protección adecuada. Asimismo durante el ensayo se pudieron obtener algunos datos sobre la transmisión del virus.
Si bien algunos aspectos relacionados con el surgimiento de la enfermedad permanecen sin ser revelados. Desde su desarrollo, la vacuna ha sido administrada a más de 250 000 personas que viven en el área endémica y la incidencia de la enfermedad se mantiene por debajo de un centenar de casos por año.
En 1955, el área endémica de FHA abarcaba aproximadamente 10 000 km² con epicentro en la ciudad de Junín. Para 1985 incluía más de 150 000 km² en cuatro provincias.
Hacia 1958, cuando se descubre el virus, los casos se limitaban a un área de 16 000 km² y la población expuesta se calculaba en 270 000. Entre 1963 y 1967 se detectaron casos en el sur de las provincias de Córdoba y Santa Fe.
La zona endémica de la FHA corresponde a la pampa húmeda argentina, y cubre aproximadamente 150 000 km², comprometiendo las provincias de Buenos Aires, Córdoba, Santa Fe, Entre Ríos y de La Pampa, con una población estimada en riesgo de 5 millones.
El vector es un muy pequeño roedor, conocido localmente como laucha manchada, laucha del maíz y más comúnmente ratón maicero (Calomys musculinus), que sufre infección crónica asintomática, y desparrama el virus a través de su saliva, orina, sangre y heces. Otras especies también lo portan asintomáticamente y pueden contagiar la enfermedad, ellas son: Calomys laucha, Akodon azarae, Necromys obscurus y Oligoryzomys nigripes. El contagio del virus al humano se produce a través de:
Afecta principalmente a gente que reside o trabaja en zonas rurales del área endémica; el 80 %de los infectados son hombres entre 15 y 60 años.
Es causada por un agente viral denominado virus Junín (un arenavirus, emparentado con el virus Machupo, agente causante de la fiebre hemorrágica boliviana) y el virus Sabiá, agente causante de la fiebre hemorrágica brasileña.
Al examen macroscópico se observan fenómenos congestivo-hemorrágicos en diversos parénquimas, como mucosa gastrointestinal, pulmón, peritoneo, riñón, cerebro y corazón. Hay aumento discreto del tamaño de algunos órganos como el riñón, el bazo y los ganglios linfáticos.
La microscopía arroja evidencia de endotelios vasculares tumefactos, aumento moderado de la pared vascular, focos hemorrágicos perivasculares, sobre todo en piel y mucosas e infiltrados discretos de células mononucleares en la periferia de estos focos.
En el pulmón pueden observarse focos hemorrágicos de diámetro moderado, con escasos infiltrados intersticiales de células mononucleares, y en los vasos, trombos fibrinosos, fibrinohemáticos o acelulares eosfinófilos.
En el riñón suele haber necrosis tubular, glomérulos congestivos e hiperplasia moderada de los epitelios capsulares y glomerulares; microhemorragias intersticiales, congestión vascular y cilindros proteicos y hemáticos.
En el sistema nervioso central los rasgos más notables son congestión meningea intensa, focos hemorrágicos, microfocos de necrosis y gliosis reaccional.
Los ganglios linfáticos presentan hiperplasia linforreticular. El bazo esta congestivo, la pulpa roja esta hiperplasica y hay hipoplasia linfoide folicular.

En resumen el aspecto general es capilaropatía generalizada, con repercusión secundaria en el intersticio de diversos órganos y tejidos.
El periodo de incubación es de una a dos semanas. Comienza con un cuadro insidioso de fiebre, dolores musculares y malestar general. Luego se instalan síntomas como dolor de cabeza, náuseas, vómitos, diarrea o constipación, enrojecimiento de las conjuntivas oculares, taquicardia, hipotensión, hiperestesias, postración, confusión, temblor de manos y lengua, petequias, trombocitopenia, leucopenia y proteinuria.
En casos severos pueden ocurrir sangrados de mucosas, tracto digestivo, pulmones, riñón y útero.
La terapia efectiva consiste en la trasfusión de plasma inmune en la fase del pródromo de la enfermedad. Este plasma proviene de pacientes recuperados de la enfermedad.
El estudio clave se hizo en la década del ´70, cuando se comparó la eficacia del plasma inmune con una técnica de inmunofluorescencia. Se hizo un ensayo clínico controlado al azar, cuyos resultados se publicaron en 1979. El autor de esta publicación, en la revista británica The Lancet, fue Julio Maiztegui y los coautores Néstor Fernández y Alba Damilano. A partir de ese momento se supo que el plasma era inmune y controlado por una técnica de reconocimiento de anticuerpos.
El tratamiento con plasma antes de las complicaciones es extremadamente efectivo y reduce la mortalidad al 1%. Sin tratamiento la mortalidad es de 30%.

La ribavirina, la inmunoglobulina y los anticuerpos monoclonales han mostrado alguna ventaja en el tratamiento de la enfermedad.
En 1966 el Dr. Armando J. Parodi y su equipo, en la ciudad de Junín (provincia de Buenos Aires) estaban completando los estudios protocolares de una vacuna eficaz contra la FHA. Pero el 28 de junio de 1966 se perpetró el golpe de Estado contra el presidente Arturo Umberto Illia. Se abortaron todos los estudios científicos en el país, y la cepa fue destruida.
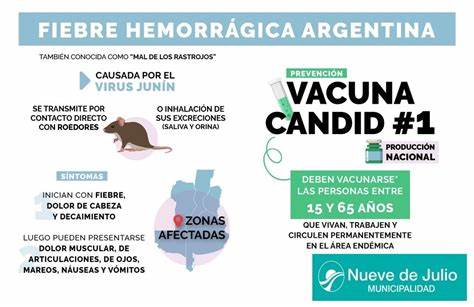
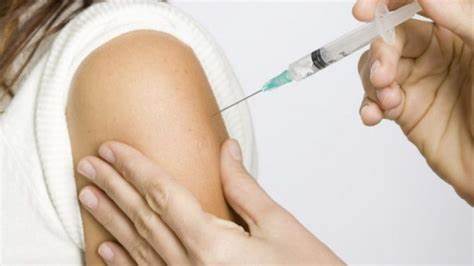
Luego, en laboratorios del Ejército de Estados Unidos, se aisló la cepa Candid #1 (vacuna para la FHA). En 1981, el Dr. Julio Barrera Oro, del Instituto Nacional de Enfermedades Virales Humanas "Dr. Julio I. Maiztegui" (INEVH) la produjo. Pero hasta 2007 ningún laboratorio farmacológico la comercializó. Esta producción industrial la realizó el propio INEVH en su Laboratorio de Alta Seguridad. En 1986, el Instituto Salk de Swiftwater, Pensilvania, EUA se fabricaron las primeras 20 000 dosis de la vacuna.
La Candid #1 ha sido inyectada a población de alto riesgo (hombres en el ámbito rural de 15 a 60 años), y es un 95,5 % efectiva.
En el 2006, el "Instituto Maiztegui" obtiene la certificación para producir la vacuna en Argentina. Existe un plan de vacunación listo a ser operado, y el presupuesto para 2007 permitía obtener 390 000 dosis a AR$ 8 cada una (cerca de US$ 2,58 o € 1,95). El Instituto Maiztegui tiene capacidad de fabricar anualmente las 5 millones de dosis requeridas para vacunar la población íntegra del área endémica.
Desde 1991, más de 240 000 personas han sido vacunadas, conllevando una gran disminución del número de casos reportados (94 sospechosos y 19 confirmados en 2005).
La vacuna Candid #1 ha demostrado también reaccionar al virus Machupo y, por ende, ha sido considerada como tratamiento alternativo para la fiebre hemorrágica boliviana.
Escribe un comentario o lo que quieras sobre Fiebre hemorrágica argentina (directo, no tienes que registrarte)
Comentarios
(de más nuevos a más antiguos)
Aún no hay comentarios, ¡deja el primero!