Píldora anticonceptiva oral
La píldora anticonceptiva oral combinada (PAOC), también conocida como pastilla anticonceptiva o popularmente como "la píldora", es un medicamento que contiene diversas hormonas, y se utiliza como anticonceptivo, para evitar el embarazo. La píldora comenzó a utilizarse como anticonceptivo en la década de 1960 en los Estados Unidos, y es un método anticonceptivo muy popular. Es utilizada por más de 100 millones de mujeres en todo el mundo y casi 12 millones en los Estados Unidos. Su uso varía ampliamente según el país, edad, educación, y estado civil: un tercio de las mujeres de entre 16 y 49 años de edad en Gran Bretaña actualmente usan ya sea la píldora combinada o la "minipíldora" de progestágeno solo, en comparación con solo el 1% de las mujeres en Japón.
La píldora anticonceptiva oral combinada no protege contra las infecciones de transmisión sexual como el VIH (sida), clamidia, herpes genital, condiloma acuminado, gonorrea, hepatitis B y sífilis. Para lograr protección contra las infecciones de transmisión sexual es necesario utilizar preservativo.
En la década de 1930, los científicos habían aislado y determinado la estructura de las hormonas esteroideas y encontraron que altas dosis de andrógenos, estrógenos o progesterona inhibían la ovulación. pero la obtención de estos de las industrias farmacéuticas europeas producidas de extractos de animales eran extraordinariamente caro.
En 1939, Russell Marker, un profesor de química orgánica de la Universidad Estatal de Pensilvania, desarrolló un método de sintetizar progesterona de sapogeninas esteroideas vegetales, inicialmente usando zarzapogenina de zarzaparrilla, que resultó ser demasiado cara. Después de tres años de extensas investigaciones botánicas, él descubrió una materia prima mucho mejor, la saponina del ñame mexicano no comestible (Dioscorea mexicana) encontradas en las selvas tropicales de Veracruz cerca de Orizaba. La saponina podría convertirse en el laboratorio a su resto aglicona diosgenina. Incapaz de interesar a su patrocinador de investigación Parke-Davis en el potencial comercial de sintetizar la progesterona a partir del ñame mexicano, Marker dejó la Universidad Estatal de Pensilvania y en 1944 cofundó Syntex con dos socios en Ciudad de México antes de dejar Syntex un año después. Syntex rompió el monopolio de las industrias farmacéuticas europeas en hormonas esteroideas, reduciendo el precio de la progesterona casi 200 veces en los próximos ocho años.
A mediados del siglo XX, el escenario estaba listo para el desarrollo de un anticonceptivo hormonal, pero las compañías farmacéuticas, universidades y gobiernos no mostraron ningún interés en seguir con la investigación.
A principios de 1951, el fisiólogo reproductivo Gregory Pincus, un líder en la investigación de hormonas y cofundador de la Fundación Worcester para la Investigación Biomédica (FWIB) en Shrewsbury, Massachusetts, se reunió por primera vez la fundadora estadounidense del movimiento anticonceptivo Margaret Sanger en una cena en Manhattan organizada por Abraham Stone, director médico y vicepresidente de Planned Parenthood Federation of America (PPFA), quien ayudó a Pincus obtener una pequeña donación de PPFA para empezar la investigación de anticonceptivos hormonales. La investigación empezó el 25 de abril de 1951 con el fisiólogo reproductivo Min Chueh Chang repitiendo y extendiendo los experimentos de 1937 de Makepeace et al. que mostraron que las inyecciones de progesterona suprimían la ovulación en conejos. En octubre de 1951, G. D. Searle & Company rechazó la solicitud de Pincus para financiar su investigación de anticonceptivos hormonales, pero lo mantuvo como consultor y continuó proporcionando compuestos químicos para evaluar.
En marzo de 1952, Sanger le escribió una breve nota mencionando la investigación de Pincus a su vieja amiga y seguidora, a la sufragista y filántropa Katharine Dexter McCormick, quien visitó la FWIB y su cofundador y un viejo amigo Hudson Hoagland en junio de 1952 para aprender sobre la investigación de anticonceptivos llevada a cabo en ese lugar. Frustrada cuando la investigación se estancó debido a la falta de interés y financiamiento por parte de PPFA, McCormick organizó una reunión en la FWIB con Sanger y Hoagland, cuando ella conoció a Pincus quien se comprometió a expandir y acelerar dramáticamente la investigación con McCormick proporcionando cincuenta veces el financiamiento previo de PPFA.
Pincus y McCormick alistaron al profesor clínico de ginecología de Harvard John Rock, jefe de ginecología en el Hospital de Brigham y de Mujeres (Brigham and Women's Hospital) y un experto en el tratamiento de la infertilidad, para dirigir la investigación clínica con mujeres. En una conferencia científica de 1952, Pincus y Rock, quienes se conocían hace muchos años, descubrieron que estaban usando métodos similares para alcanzar metas opuestas. En 1952, Rock indujo un estado de "pseudoembarazo" anovulatorio de tres meses en ocho de sus pacientes con infertilidad con el continuo aumento gradual de las dosis orales de estrógeno (dietilestilbestrol 5–30 mg/día) y dentro de los próximos 4 meses un alentador 15% quedó embarazada.
En 1953, por sugerencia de Pincus, Rock indujo un estado de "pseudoembarazo" anovulatorio de tres meses en veintisiete de sus pacientes con infertilidad con un régimen oral de progesterona sola a 300 mg/día por veinte días de los días del ciclo 5-24 seguido por días sin pastillas para producir una hemorragia por abstinencia. Esto produjo la misma tasa de embarazo alentadora de 15% durante los siguientes cuatro meses sin la problemática amenorrea de los previos regímenes continuos de estrógeno y progesterona. Pero el 20% de las mujeres experimentó sangrado intermenstrual y en el primer ciclo la ovulación fue suprimida en el 85% de las mujeres, indicando que se necesitarían mayores y más caras dosis de progesterona para suprimir la ovulación inicialmente y de manera constante.
Pincus le pidió a sus contactos en compañías farmacéuticas que le enviaran compuestos químicos con actividad progestogénica. Chang examinó cerca de 200 compuestos químicos en animales y encontró los tres más prometedores eran la noretisterona de Syntex y el noretinodrel y norentandrolona de Searle.
Los químicos Carl Djerassi, Luis Ernesto Miramontes, y George Rosenkranz de Syntex en Ciudad de México habían sintetizado la primera progestina oral altamente activa, la noretisterona, en 1951. El químico Frank B. Colton de Searle en Skokie, Illinois había sintetizado la progestina oral altamente activa noretinodrel (un isómero de la noretindrona) en 1952 y la norentandrolona en 1953.
En diciembre de 1954, Rock empezó los primeros estudios del potencial para suprimir la ovulación de las tres progestinas con dosis 5–50 mg por tres meses (por 21 días por ciclo-días 5-25 seguidos por días sin pastillas para producir una hemorragia por abstinencia) en cincuenta de sus pacientes con infertilidad en Brookline, Massachusetts. Las dosis de 5 mg de noretindrona y noretinodrel y todas las dosis de norentandrolona suprimían la ovulación pero causaban sangrado intermenstrual, pero las dosis de 10 mg y más de noretindrona y noretinodrel suprimían la ovulación sin sangrado intermenstrual y condujeron a una tasa de embarazo del 14% en los siguientes cinco meses. Pincus y Rock seleccionaron el noretinodrel de Searle para el primer ensayo anticonceptivo en mujeres, citando su falta total de androgenicidad versus la androgenicidad muy ligera en pruebas en animales de la noretindrona de Syntex.
Fue descubierto posteriormente que el noretinodrel (y noretindrona) estaban contaminados con un bajo porcentaje de estrógeno (mestranol) (un intermedio en su síntesis), con el noretinodrel en el estudio de Rock de 1954-5 conteniendo 4-7% mestranol. Cuando la purificación del noretinodrel para que este contenga menos de 1% de mestranol llevaba a sangrados intermenstruales, fue decidido incorporar intencionalmente un 2,2% de mestranol, un porcentaje que no fue asociado con sangrados intermenstruales en los primeros ensayos anticonceptivos en mujeres en 1956. La combinación de noretinodrel y mestranol fue dado el nombre patentado Enovid.
El primer ensayo anticonceptivo de Enovid dirigido por Edris Rice-Wray empezó en abril de 1956 en Río Piedras, Puerto Rico. Un segundo ensayo anticonceptivo de Enovid (y noretindrona) dirigido por Edward T. Tyler empezó en junio de 1956 en Los Ángeles. El 23 de enero de 1957, Searle organizó un simposio de revisión ginecológica e investigación de anticonceptivos sobre Enovid a través de 1956 y concluyó que el contenido de estrógeno en Enovid podría ser reducido un 33% para disminuir la incidencia de efectos secundarios gastrointestinales estrogénicos sin incrementar significativamente la incidencia de sangrados intermenstruales.
El 9 de mayo de 2010 se celebró el 50º aniversario de la aparición de la píldora anticonceptiva.
En España se legalizó la comercialización y el uso de la píldora anticonceptiva el 7 de octubre de 1978.
El 10 de junio de 1957, la Administración de Alimentos y Medicamentos (FDA) de los Estados Unidos aprobó Enovid 10 mg (9.85 mg noretinodrel y 150 µg mestranol) para trastornos menstruales, basado en datos de su uso por más de 600 mujeres. Numerosos ensayos anticonceptivos adicionales mostraron que Enovid era altamente efectivo a dosis de 10, 5, y 2,5 mg. La FDA negó considerar la aplicación hasta que Searle accediera a retirar las formas de dosificación más bajas de la aplicación. El 9 de mayo de 1960, la FDA anunció que iba a aprobar el uso de Enovid 10 mg como anticonceptivo, y lo hizo el 23 de junio de 1960, momento en el cual 'Enovid 10 mg había estado en uso general por tres años tiempo durante el cual, que por estimaciones conservadoras, al menos medio millón de mujer lo había usado.
Aunque la FDA ya lo había aprobado para su uso como anticonceptivo, Searle nunca comercializó Enovid 10 mg como anticonceptivo. Ocho meses después, el 15 de febrero de 1961, la FDA aprobó Enovid 5 mg para su uso como anticonceptivo. En julio de 1961, Searle finalmente comenzó a comercializar Enovid 5 mg (5 mg noretinodrel and 75 µg mestranol) a los médicos como un anticonceptivo.
Aunque la FDA aprobó el primer anticonceptivo oral en 1960, los anticonceptivos no estaban disponibles para todas las mujeres casadas en todos los estados hasta Griswold v. Connecticut en 1965 y no estaban disponibles para todas las mujeres solteras en todos los estados hasta Eisenstadt v. Baird en 1972.
El primer caso publicado de un informe de un coágulo y tromboembolismo pulmonar en una mujer usando Enavid (Envoid 10 mg en EE. UU.) at una dosis de 20 mg/día no apareció hasta noviembre de 1961, cuatro años después de su aprobación, para cuando ya había sido usada por más de un millón de mujeres. Tomaría casi una década de estudios epidemiológicos para establecer concluyentemente un incremento del riesgo de trombosis venosa en usuarias de anticonceptivos orales y un incremento en el riesgo de accidentes cerebrovasculares e infartos agudos de miocardio en usuarias de anticonceptivos orales que fumen o tengan hipertensión u otros factores de riesgo cardiovasculares o cerebrovasculares. Estos riesgos de los anticonceptivos orales fueron dramatizados en el libro de 1969 The Doctors' Case Against the Pill (El caso de los médicos contra la píldora) por la periodista feminista Barbara Seaman quien ayudó organizar las audiencias de la píldora de Nelson de 1970 convocada por el senador Gaylord Nelson. Las audiencias fueron realizadas por los senadores que eran todos hombres y los testigos en la primera ronda de audiencias eran todos hombres, llevando a Alice Wolfson y otras feministas a protestar las audiencias y generar atención de los medios. Su trabajo llevó a la ordenanza de incluir prospectos para el paciente con los anticonceptivos orales para explicar sus posibles efectos secundarios y riesgos para ayudar facilitar un consentimiento informado. Las dosis de anticonceptivos orales estándares de hoy contienen una dosis de estrógeno un tercio inferior a las primeras pastillas anticonceptivas comercializadas y contienen dosis más bajas de diferentes, y más potentes progestinas en una variedad de formulaciones. Se ha vuelto fácil conseguir una prescripción de un médico; y un método típico cuesta entre US$15 a $50 por mes.
Muchos economistas argumentan que la disponibilidad de la Pastilla Anticonceptiva condujo a un incremento de mujeres en la mano de obra. Ya que la pastilla permitió que las mujeres tuvieran relaciones sexuales mientras desarrollaban su carrera profesional. Se le da crédito como uno de los factores de la revolución tranquila.
La píldora anticonceptiva oral combinada, como también otros métodos anticonceptivos, fue legalizada en Canadá en 1969.
El primer anticonceptivo oral introducido fuera de los Estados Unidos fue el Anovlar de Schering (acetato de noretisterona 4 mg + etinilestradiol 50 µg) el 1 de enero de 1961 en Australia.
El primer anticonceptivo oral introducido en Europa fue el Anovlar de Schering el 1 de junio de 1961 en Alemania Occidental. La baja dosis hormonal, aún en uso, fue estudiada por el ginecólogo belga Ferdinand Peeters. Posteriormente, Gergory Pincus cambió su Enovid, en julio de 1961, a la misma dosis.
Antes de mediados de 1960, el Reino Unido no requería aprobación de pre-comercialización de los medicamentos. La Asociación de Planificación Familiar (Family Planning Association) (FPA) británica a través de sus clínicas era el proveedor principal de servicios de planificación familiar en Gran Bretaña y proporcionaba solo anticonceptivos que estuvieran en su lista de anticonceptivos aprobados (establecido en 1934). En 1957, Searle empezó a comercializar Enavid (Enovid 10 mg en los Estados Unidos) para trastornos menstruales. También en 1957, la FPA estableció un Consejo para la Investigación de Control de la Fertilidad (Council for the Investigation of Fertility Control) (CIFC) para probar y monitorear los anticonceptivos orales que empezaron con la experimentación de anticonceptivos orales en animales y en 1960 y 1961 empezaron tres grandes ensayos clínicos en Birmingham, Slough, y Londres.
En marzo de 1960, la FPA de Birmingham empezó ensayos de noretinodrel 2.5 mg + mestranol 50 µg, pero inicialmente ocurrió una alta tasa de embarazo cuando las pastillas contuvieron accidentalmente solo 36 µg de mestranol-los ensayos fueron continuados con noretinodrel 5 mg + mestranol 75 µg (Conovid en Gran Bretaña, Enovid 5 mg en EE. UU.). En agosto de 1960, la FPA de Slough empezó ensayos de noretinodrel 2.5 mg + mestranol 100 µg (Conovid-E en Gran Bretaña, Enovid-E en EE. UU.). En mayo de 1961, la FPA de Londres empezó ensayos con el Anovlar de Schering.
En octubre de 1961, por recomendación del Consejo Asesor Médico (Medical Advisory Council) de su CIFC, la FPA añadió el Conovid de Searle a su lista de anticonceptivos aprobados. El 4 de diciembre de 1961, Enoch Powell, el aquel entonces Ministro de Salud, anunció que la pastilla anticonceptiva Conovid a través del Servicio Nacional de Salud (NHS) a un precio subvencionado de 2s por mes. En 1962, el Anovlar de Schering y Conovid-E de Searle fueron agregados a la lista de anticonceptivos aprobados de la FPA.
La pastilla anticonceptiva está actualmente disponible de forma gratuita en el NHS - los anticonceptivos prescritos están exentos del pago del valor de prescripciones del NHS.
El 20 de diciembre de 1967, la Ley Neuwirth legalizó la anticoncepción en Francia, incluyendo la píldora. La píldora es el método anticonceptivo más popular en Francia, especialmente en las mujeres jóvenes. Da cuenta del 60% de los anticonceptivos usados en Francia. La tasa de abortos ha permanecido estable desde la introducción de la píldora.
Aunque los medicamentos conteniendo los mismos químicos usados en PAOC han estado aprobados para la venta en Italia desde 1965 para el propósito de "regularizar el ciclo menstrual", la venta de medicamentos explícitamente etiquetados como "anticonceptivos" se mantuvo ilegal hasta 1971, cuando un fallo de la Corte Constitucional anuló una disposición del Código Penal (promulgada en 1938 por el régimen fascista) que definió el control de natalidad como un "crimen contra la raza humana". Sin embargo, debido a la fuerte oposición de la Iglesia católica a los métodos anticonceptivos (destacado en 1968 por el Papa Pablo VI en su encíclica "Humanae vitae") y la propaganda negativa de los medios conservadores, Italia va a la zaga a todas las demás naciones de Europa occidental en prescripciones de PAOC. Datos estadísticos recientes revelan que menos del 20% de las mujeres de 15 a 55 años en Italia usan algún tipo de anticonceptivo de manera regular.
En Japón, el cabildeo de la Asociación Médica de Japón impidió la aprobación de la píldora durante casi 40 años. Las dos objeciones principales planteadas por la asociación fueron los posibles problemas de salud por el uso a largo plazo de la píldora y la preocupación de que el uso de la píldora llevaría a un menor uso de condones y de ese modo potencialmente aumentar las tasas de infecciones de transmisión sexual (ITS). A partir del 2004, los condones representan el 80% del uso de anticonceptivos en Japón, y esto podría explicar las tasas relativamente bajas de sida de Japón.
La píldora fue aprobada para su uso en junio de 1999. De acuerdo con estimaciones, solo el 1,3% de las 28 millones de mujeres japonesas usan la píldora, en comparación con el 15,6% en los Estados Unidos. Las directrices de prescripción de la píldora que el gobierno aprobó requieren que las usuarias de la píldora visiten un médico cada tres meses para exámenes pélvicos y someterse a pruebas de detección de enfermedades de transmisión sexual y cáncer uterino. En Estados Unidos y Europa, en contraste, el estándar para una usuaria de la píldora es tener visitas clínicas anuales o semestrales. Sin embargo, ya desde 2007, muchos ginecólogos japoneses ahora solo requieren una visita anual para las usuarias de la píldora, con las visitas trimestrales solo recomendadas para aquellas que son mayores o con un mayor riesgo de sufrir efectos secundarios.
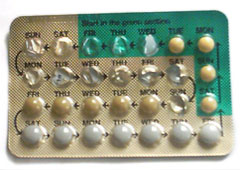 Las pastillas anticonceptivas orales combinadas deben ser tomadas a la misma hora todos los días. Si una o más tabletas se olvidan por más de 12 horas, la protección anticonceptiva se reducirá. La mayoría de las marcas de píldoras combinadas están empaquetadas en uno de dos paquetes de tamaños distintos, con días marcados para un ciclo de 28 días. Para el paquete de 21 pastillas, una pastilla es consumida diariamente por tres semanas, seguido por una semana sin pastillas. Para el paquete de 28 pastillas, 21 pastillas son tomadas, seguido por una semana de pastillas placebo. Una mujer tomando la pastilla tendrá una hemorragia por deprivación de progesterona en algún momento durante la semana placebo, y seguirá estando protegida contra el embarazo durante esta semana. También hay dos nuevas píldoras anticonceptivas (Yaz 28 y Loestrin 24 Fe) que tienen 24 días de pastillas con hormonas activas, seguidas por 4 de placebo.
Las pastillas anticonceptivas orales combinadas deben ser tomadas a la misma hora todos los días. Si una o más tabletas se olvidan por más de 12 horas, la protección anticonceptiva se reducirá. La mayoría de las marcas de píldoras combinadas están empaquetadas en uno de dos paquetes de tamaños distintos, con días marcados para un ciclo de 28 días. Para el paquete de 21 pastillas, una pastilla es consumida diariamente por tres semanas, seguido por una semana sin pastillas. Para el paquete de 28 pastillas, 21 pastillas son tomadas, seguido por una semana de pastillas placebo. Una mujer tomando la pastilla tendrá una hemorragia por deprivación de progesterona en algún momento durante la semana placebo, y seguirá estando protegida contra el embarazo durante esta semana. También hay dos nuevas píldoras anticonceptivas (Yaz 28 y Loestrin 24 Fe) que tienen 24 días de pastillas con hormonas activas, seguidas por 4 de placebo.
Existen varios tipos de píldora anticonceptiva en composición variada de estrógeno y/o una progestina. Algunos ejemplos:
Las pastillas placebo permiten a la usuaria tomar una pastilla todos los días; permaneciendo en el hábito diario incluso durante la semana sin hormonas. Las pastillas placebo podrían contener un suplemento de hierro, ya que los requerimientos de hierro incrementan durante la menstruación.
No tomarse las pastillas durante la semana placebo no afecta la efectividad de la pastilla, siempre que la ingestión diaria de las pastillas activas se reanuda al final de la semana.
La hemorragia por deprivación que ocurre durante el descanso de las pastillas activas se pensaba ser reconfortante, como una confirmación física de no estar embarazada. El paquete de 28 pastillas también estimula el ciclo menstrual promedio, aunque los eventos hormonales durante un ciclo de pastillas son significativamente distintos a los de un ciclo menstrual ovulatorio normal. La hemorragia por deprivación también es predecible; a medida que una mujer vaya tomando pastillas activas por periodos de tiempo más largos, el sangrado intermenstrual inesperado se convierte en un efecto secundario más común.
Si la formulación de la pastilla es monofásica, es posible saltarse la hemorragia por deprivación y permanecer protegida contra la concepción al saltarse las pastillas placebo y empezar directamente con el siguiente paquete. Intentar esto con formulaciones bi- o tri-fásica conlleva un riesgo aumentado de tener sangrado intermenstrual y podría ser indeseable. Sin embargo, no aumentaría el riesgo de quedar embarazada.
A partir de 2003, las mujeres también han podido utilizar una versión de tres meses de la píldora. Similar al efecto del uso de una formulación de dosificación constante y saltarse las semanas de placebo durante tres meses, Seasonale da el beneficio de períodos menos frecuentes, con el potencial inconveniente de sangrados intermenstruales. Seasonique es otra versión en donde la semana placebo cada tres meses es reemplazada por una semana de bajas dosis de estrógeno.
Una versión de la píldora combinada también ha sido empaquetada para eliminar por completo las pastillas placebo y sangrados intermenstruales. Comercializada como Anya o Lybrel, estudios demuestran que después de varios meses, el 71% de las usuarias ya no tenían ningún sangrado intermenstrual, el efecto secundario más común de ir largos períodos de tiempo sin interrupciones de píldoras activas.
La eficacia de las PAOCs, como la mayoría de los métodos anticonceptivos, puede ser evaluada de dos maneras. La tasa de eficacia de uso perfecto o método solo incluye personas que toman las pastillas consistentemente y correctamente. La tasa de eficacia de uso actual o uso típico incluye a todos las usuarias de PAOC, incluyendo aquellas que se toman la pastilla incorrectamente, inconsistentemente, o ambos. Las tasas son generalmente presentadas para el primer año de uso. Se usa comúnmente el índice de Pearl para calcular las tasas de eficacia, pero algunos estudios usan tablas de decremento.
La tasa de embarazo para el uso típico entre las usuarias de PAOC varía dependiendo de la población siendo estudiada, que van desde 2-8% por año. La tasa de embarazo para el uso perfecto de la PAOC es de 0,3% por año.
Hay varios factores que explican por qué la eficacia del uso típico es menor a la eficacia del uso perfecto:
Por ejemplo, alguien utilizando la pastilla anticonceptiva combinada podría ser dada información incorrecta por un profesional de la salud en lo que respecta la frecuencia de ingesta, o por error no tomarse una pastilla un día, o simplemente no ir a la farmacia a tiempo para renovar la prescripción.
Las PAOCs proporcionan una protección anticonceptiva efectiva desde la primera pastilla si esta fue tomada dentro de los primeros cinco días del ciclo menstrual (dentro de cinco días del primer día de la menstruación). Si se empieza en cualquier otro momento del ciclo menstrual, las PAOCs proporcionan una protección anticonceptiva efectiva solo después de 7 días consecutivos de uso de píldoras activas, entonces un método anticonceptivo de respaldo tiene que ser usado hasta que las píldoras activas hayan sido tomadas por 7 días consecutivos. Las PAOCs deberían tomarse aproximadamente a la misma hora todos los días.
La eficacia anticonceptiva puede verse afectada por:
Se han hecho pocas investigaciones en el efecto fisiológico del consumo de alcohol durante la pubertad de las mujeres. Sin embargo, un estudio encontró que los niveles de estrógeno se deprimían en las niñas adolescentes de entre 12 y 18 años de edad durante tanto tiempo como 2 semanas después de haber bebido moderadamente (Block et al. 1993). El consumo de alcohol leve-a-moderado tiene una serie de consecuencias negativas para la función reproductiva femenina. res Bedsider, un recurso en línea creado por The National Campaign to Prevent Teen and Unplanned Pregnancy (La Campaña Nacional para Prevenir el Embarazo en Adolescentes y No Planificado), lista a la pastilla como uno de 17 diferentes métodos anticonceptivos.
La píldora anticonceptiva oral combinada fue desarrollada para prevenir la ovulación al suprimir la liberación de gonadotropinas. Los anticonceptivos hormonales combinados, incluyendo las PAOCs, inhiben el desarrollo folicular y previenen la ovulación como su primer mecanismo de acción.
La realimentación negativa del progestágeno disminuye la frecuencia de impulsos de liberación de la hormona liberadora de gonadotropina (GnRH) por el hipotálamo, que a su vez disminuye la liberación de hormona foliculoestimulante (FSH) y disminuye enormemente la liberación de hormona luteinizante (LH) por la adenohipófisis. La disminución de los niveles de FSH inhiben el desarrollo folicular, previniendo un incremento en los niveles de estradiol. La realimentación negativa y la falta de la realimentación positiva de estrógeno en la liberación de LH previenen el pico de LH a mitad de ciclo. La inhibición del desarrollo folicular y la ausencia del pico de LH previenen la ovulación.
El estrógeno fue originalmente incluido en los anticonceptivos orales para un mejor control del ciclo (para estabilizar el endometrio y con ello reducir la incidencia de sangrados intermenstruales), pero también se encontró que inhibe el desarrollo folicular y ayuda prevenir la ovulación. La realimentación negativa del estrógeno en la adenohipófisis disminuye enormemente la liberación de FSH, que a su vez inhibe el desarrollo folicular y previene la ovulación.
Un segundo mecanismo de acción de todos los anticonceptivos que contengan progestágeno es que este da lugar a una modificación del endometrio para impedir la implantación del óvulo además de una alteración del transporte tanto del esperma como el de los ovocitos tanto en las trompas como en el útero. Por otro lado, también influye en el moco cervical, que se vuelve espeso e impermeable al transporte de los espermatozoides.
Otros mecanismos secundarios podrían existir. Por ejemplo, el folleto de YAZ de Bayer menciona cambios en el endometrio que reducen la probabilidad de implantación de un embrión en el útero. Algunos grupos provida consideran tales mecanismo como abortivo, y la existencia de mecanismos postfertilización es un tema controvertido. Algunos científicos señalan que la posibilidad de fertilización durante el uso de PAOCs es muy baja. De esto, ellos concluyen que es poco probable que los cambios al endometrio jueguen un rol importante, si hubiere alguno, en la eficacia observada de las PAOCs. Otros hacen argumentos más complejos contra la existencia de tales mecanismos, mientras que otros científicos argumentan que los datos existentes apoyan tales mecanismos.
Algunos medicamentos reducen el efecto de la píldora y pueden causar sangrados intermenstruales, o aumentar la probabilidad de un embarazo. Estos medicamentos incluyen la rifampicina, barbitúricos, fenitoína y carbamazepina. Además, se dan precauciones sobre los antibióticos de amplio espectro, tales como la ampicilina y doxiciclina, que podrían causar problemas "al menoscabar la flora bacteriana responsable de reciclar el etinilestradiol del intestino grueso" (BNF 2003). Sin embargo, aun cuando los antibióticos de amplio espectro causan una disminución estadísticamente significativa pero no clínicamente significativa de estrógenos y progestinas, prácticamente todas las mujeres que toman estos antibióticos se han mantenido dentro del rango terapéutico de estos esteroides sexuales. Planned Parenthood afirma explícitamente que solamente el antibiótico rifampicina, y no el resto de los antibióticos, reduce la eficacia de las PAOCs.
La hierba medicinal tradicional Hierba de San Juan también ha sido implicada debido a su sobrerregulación del sistema P450 en el hígado.
Se han hecho pocas investigaciones en el efecto fisiológico del consumo de alcohol durante la pubertad de las mujeres. Sin embargo, un estudio encontró que los niveles de estrógeno se deprimían en las niñas adolescentes de entre 12 y 18 años de edad durante tanto tiempo como 2 semanas después de haber bebido moderadamente (Block et al. 1993). El consumo de alcohol leve-a-moderado tiene una serie de consecuencias negativas para la función reproductiva femenina.
Diferentes fuentes señalan diferentes incidencias de efectos secundarios. El efecto secundario más común es sangrado intermenstrual. Una página web del Centro de Salud Estudiantil de la Universidad de Nuevo México dice que la mayoría (alrededor del 60%) de las mujeres no reportan ningún efecto secundario, y la gran mayoría que si lo hace, solo tienen efectos menores.
Un artículo de revisión francés de 1992 dijo que tantos como el 50% de las nuevas usuarias descontinuaron la pastilla anticonceptiva antes del primer año debido a las molestias de los efectos secundarios tales como los sangrados intermenstruales y amenorrea.
Por otra parte, las pastillas mejoran las condiciones tales como la enfermedad inflamatoria pélvica, dismenorrea, síndrome premenstrual, y acné. Y reducen síntomas de la endometriosis y síndrome de ovario poliquístico, y disminuyen el riesgo de anemia.
Es generalmente aceptado por las autoridades médicas que los riesgos para la salud de los anticonceptivos orales son más bajos que aquellos del embarazo y nacimiento, y "los beneficios para la salud de cualquier método anticonceptivo son mucho mejores que cualquier riesgo del método". Algunas organizaciones han argumentado que no es relevante comparar un método anticonceptivo con ningún método (embarazo). En lugar de esto, la comparación de seguridad debería hacerse entre los diversos métodos anticonceptivos disponibles.
Efectos secundarios serios: Trombosis (coágulos de sangre). Además algunas mujeres experimentan cambios en los patrones de sangrado (sangrado más leve, irregular o ausencia de menstruación -amenorrea-), cefaleas, mareos, náuseas, dolor en las mamas, cambios de peso, cambios de humor. Debe consultarse el prospecto específico de cada marca de medicamento ya que aun cuando coinciden los efectos secundarios generales cada medicamento tiene sus particularidades.
Los anticonceptivos orales combinados incrementan el riesgo de trombosis venosa (incluyendo trombosis venosa profunda (TVP) y tromboembolismo pulmonar (TEP)). En promedio el riesgo de un TEP fatal es 1 por cada 100.000 mujeres.
El riesgo de tromboembolismo varía con diferentes preparaciones; con pastillas de segunda generación (con un contenido de estrógeno menor a 50μg), el riesgo de tromboembolismo es pequeño, con una incidencia aproximada de 15 por cada 100.000 usuarias por año, comparado con 5 por cada 100.000 por año entre las no embarazadas que no toman la pastilla, y 60 por cada 100.000 embarazos. En mujeres usando preparaciones que contengan progestágenos de tercera generación (desogestrel o gestodeno), la incidencia de tromboembolismo es aproximadamente 25 por cada 100.000 usuarias por año. También, el riesgo es mayor en subgrupos con factores adicionales, como fumar (que aumenta el riesgo considerablemente) y el uso largo y continuado de la píldora, especialmente en mujeres sobre los 35 años de edad.
Las PAOCs confieren un riesgo de accidente cerebrovascular isquémico, y su uso incrementa significativamente el riesgo de enfermedad cardiovascular entre aquellos con alto riesgo.
Una revisión sistemática en 2010, que analizó varios estudios anteriores de varios tipos de cáncer, mostró un mayor riesgo de cáncer en las usuarias de píldora anticonceptiva oral combinada y aumento del riesgo de cáncer de mama (entre las usuarias actuales y recientes), cáncer de cérvix e hígado (entre las poblaciones con bajo riesgo de infección por el virus de la hepatitis B). Las investigaciones sobre la relación entre el riesgo de cáncer de mama y la anticoncepción hormonal son complejas y aparentemente contradictorias. El gran reanálisis colaborativo de 1996 de datos individuales de más de 150.000 mujeres en 54 estudios de cáncer de mama encontró que: "Los resultados entregan una fuerte evidencia para dos conclusiones principales. Primero, mientras la mujer esté tomando anticonceptivos orales combinados y en los 10 años después de haber parado hay un pequeño aumento en el riesgo relativo de ser diagnosticada con cáncer de mama. Segundo, no hay ningún riesgo excesivo significativo de padecer cáncer de mama después de 10 o más años de parar el uso. Los cánceres diagnosticados en mujeres que habían usado anticonceptivos orales combinados eran clínicamente menos avanzados que aquellos diagnosticados en mujeres que nunca habían usado estos anticonceptivos." Estos datos han sido interpretados para sugerir que los anticonceptivos orales tienen muy poco o ningún efecto biológico en el desarrollo del cáncer de mama, pero que las mujeres que buscan atención ginecológica para obtener los anticonceptivos tienen más cánceres de mama detectados tempranamente mediante el cribado. Se ha estimado que, mientras se tome la pastilla, hay aproximadamente un 0,5 exceso de casos de cáncer de mama por cada 10.000 mujeres entre 16-19 años de edad, y aproximadamente 5 exceso de casos por cada 10.000 mujeres entre 25-29 años de edad.
Numerosos estudios han mostrado que el uso de píldoras anticonceptivas disminuye el riesgo de cáncer de ovario y de endometrio.
Se ha mostrado que las píldoras anticonceptivas aumentan el riesgo de cáncer cervical (cérvix o cuello uterino), pero el virus del papiloma humano es el factor principal de riesgo de esta enfermedad.
El riesgo de padecer cáncer de hígado es mayor entre las mujeres que toman la píldora anticonceptiva y que, por lo demás, tienen un riesgo bajo de padecer esta enfermedad.
El mismo artículo de revisión francés de 1992 observó que en el subgrupo de adolecentres de 15-19 años de edad en la Encuesta Nacional de Crecimiento Familiar (National Survey of Family Growth) de EE. UU. de 1982 que había dejado de tomar la pastilla, 20-25% informó que habían dejado de tomar la pastilla debido al acné o aumento de peso, y otro 25% había parado por miedo al cáncer. Un estudio húngaro de 1986 comparando dos pastillas de dosis alta de estrógeno (ambos con 50 etinilestradiol) encontró que las mujeres que usaban la formulación bifásica de dosis baja de levonorgestrel (50 µg levonorgestrel x 10 días + 125 µg levonorgestrel x 11 días) reportaron una incidencia significativamente inferior de aumento de peso en comparación con las mujeres que usan una fórmula monofásica de dosis alta de levonorgestrel (250 µg levonorgestrel x 21 días).
Muchos médicos consideran que la percepción pública del aumento de peso de la píldora es inexacta y peligrosa. El mencionado artículo de revisión francés de 1992 señaló que un estudio no publicado de 1989 del Profesor Elizabeth Connell en la Universidad de Emory de 550 mujeres encontró que el 23% del 6% de las mujeres que descontinuaron la pastilla debido a un mal control del ciclo experimentó embarazos no deseados subsecuentes. Un artículo de revisión británico del 2000 concluyó que no existe evidencia que las píldoras de dosis bajas modernas causen un aumento del peso, pero que el miedo de aumentar de peso contribuyó al cumplimiento deficiente de tomarse la pastilla y embarazos no deseados subsecuentes, especialmente entre los adolescentes.
Las PAOCs podrían incrementar la lubricación vaginal. Otras mujeres experimentan una reducción en la libido con las pastillas, o disminución de lubricación. Algunos investigadores cuestionan una relación de causalidad entre el uso de PAOCs y la disminución de la libido; un estudio del 2007 de 1700 mujeres encontró que las usuarias de PAOCs no experimentaron ningún cambio en la satisfacción sexual. Un estudio de laboratorio del 2005 de la excitación genital probó a catorce mujeres antes y después de que comenzaran a tomar PAOC. El estudio encontró que las mujeres experimentaron una gama significativamente más amplia de respuestas de excitación después de su comienzo con la píldora; las disminuciones e incrementos de excitación fueron igualmente comunes.
Un estudio del 2006 de 124 mujeres premenopáusicas midió la globulina fijadora de hormonas sexuales (SHBG), incluyendo antes y después de la dejar de tomar la pastilla anticonceptiva oral. Las mujeres que continuaron usando los anticonceptivos orales tenían niveles de SHBG cuatro veces más altos que aquellas que nunca las usaron, y los niveles se mantuvieron elevados incluso en el grupo que había interrumpido su uso. Teóricamente, un incremento en SHBG podría ser una respuesta fisiológica al incremento de hormonas, pero podría disminuir los niveles libres de otras hormonas, tales como los andrógenos, debido a la inespecificidad de su fijación a las hormonas sexuales.
Los niveles bajos de serotonina, un neurotransmisor en el cerebro, han sido asociados con la depresión. Los niveles altos de estrógeno, como en las PAOCs de primera generación, y progestinas, como en algunos anticonceptivos de progestágeno solo, han sido demostrados de promover la disminución de los niveles de serotonina en el cerebro al incrementar la concentración de una enzima del cerebro que reduce la serotonina. Esta observación, junto con estudios de investigación han demostrado que las pastillas anticonceptivas podrían causar depresión.
Los anticonceptivos de progestágeno solo son conocidos por empeorar la condición de mujeres que ya estén deprimidas. Sin embargo, los actuales libros de texto de referencia médica sobre la anticoncepción y las principales organizaciones como el Congreso Americano de Obstetras y Ginecólogos (ACOG), la OMS, y el Colegio Real de Obstetras y Ginecólogos del Reino Unido acuerdan que la evidencia actual indica que los anticonceptivos orales combinados de dosis bajas son poco probables de aumentar el riesgo de depresión, y poco probables de empeorar la condición en mujeres que ya estén con depresión. Tecnología Anticonceptiva afirma que las PAOCs de dosis bajas no han sido implicadas en interrupciones de la serotonina o triptófano. Sin embargo, algunos estudios proporcionan evidencia que contradicen esta última afirmación.
La bradiquinina baja la presión sanguínea provocando la dilatación de los vasos sanguíneos. Ciertas enzimas son capaces de descomponer la bradiquinina (Enzima convertidora de angiotensina, aminopeptidasa P). La progesterona puede incrementar los niveles de aminopeptidasa P (AP-P), aumentando así la descomposición de la bradiquinina, lo que aumenta el riesgo de desarrollar hipertensión.
Otros efectos asociados con las PAOCs de dosis bajas son leucorrea (incremento de la secreción vaginal), reducción del flujo menstrual, mastalgia (sensibilidad en los senos) y disminución del acné. Otros efectos secundarios asociados a las PAOCs más antiguas de dosis altas incluyen náuseas, vómitos, incrementos en la presión sanguínea, y melasma (decoloración de la piel facial); estos efectos no están fuertemente asociados con las formulaciones de dosis bajas.
El exceso de estrógeno, tal como de las píldoras anticonceptivas, aparenta incrementar los niveles de colesterol en la bilis y disminuye el movimiento de la vesícula biliar, que puede conducir a cálculos biliares.
Las progestinas encontradas en ciertas formulaciones de pastillas anticonceptivas orales pueden limitar la efectividad del entrenamiento con pesas para incrementar la masa muscular. Este efecto es causado por la habilidad de ciertas progestinas de inhibir los receptores androgénicos.
Un estudio afirma que la píldora podría afectar que olores del cuerpo masculino una mujer prefiere, que a su vez podría influir en su selección de pareja.
Los anticonceptivos orales combinados están generalmente contraindicados en mujeres con enfermedades cardiovasculares pre-existentes, en mujeres que tengan tendencia familiar de formar coágulos de sangre (tal como factor V Leiden familiar), mujeres con obesidad severa y/o hipercolesterolemia (niveles elevados de colesterol), y en fumadoras mayores de 40 años.
Los anticonceptivos orales combinados también están contraindicados en mujeres con tumores hepáticos, adenoma hepático o cirrosis grave del hígado, y aquellas con sospecha o padecimiento de cáncer de mama.